近年來民眾對於預防腸癌的意識提高,但衛福部最新公佈(104年)十大癌症,大腸癌仍十度蟬聯榜首!「大腸鏡」則是被公認為有效篩檢腸癌的工具之一,但多數民眾對於「無痛大腸鏡檢查」仍有許多疑問,本篇文章整理出「無痛大腸鏡」常見的三大問題,幫助大家一起「腸保健康」!
Q1:哪些人需要做大腸鏡? 腸癌三大高危險族群
1. 不良飲食、生活習慣者:
愛吃醃漬、燒烤、炸物等重口味者;嗜吃火腿、熱狗、火鍋料等加工食品;
蔬菜、水果每日攝取不足;抽菸、喝酒、少運動、肥胖等也都是大腸癌的高危險因子。
2. 有腸癌家族史或帶有好發腸癌基因者:
家族中有人50歲以前罹患大腸癌或一等親(父母、兄弟姐妹)中有大腸癌病史者;或是本身帶有腸癌高風險基因者,更要定期接受大腸鏡檢查,降低風險。
3. 前次大腸鏡檢查結果為慢性潰瘍性結腸炎或有腺瘤型瘜肉者:
腸道長期慢性潰瘍會造成腸黏膜受損,患有腸癌的風險高;「腺瘤型瘜肉」容易演變成為腸癌,且曾有過腺瘤型瘜肉者,再次復發的機率也幾近2成(延伸閱讀:腸瘜肉春風吹又生),因此更需定期做大腸鏡檢查。
上述三大高危族群者,建議30歲後可作第一次大腸鏡檢查,並視前次腸鏡結果安排每1~2年定期做大腸鏡檢查。若非高危族群者,建議可2~3年定期檢測。
Q2:大腸鏡 V.S 乙狀結腸鏡,都是腸鏡,有什麼不同?
|
|
乙狀結腸鏡 |
檢查範圍 |
全大腸結構檢查,從肛門口開始,包含乙狀結腸、升結腸到終端站迴盲瓣,全長約120到150公分
|
部分大腸結構檢查,從肛門口開始,全長約60公分 |
清腸準備 |
檢查前需進行低渣飲食、服用瀉劑等清腸準備
|
無須清腸準備,但需要現場灌腸。 |
腸癌檢查完整性 |
最完整
|
只部分篩檢 |
無痛麻醉 |
需要
|
可不需要,但建議加選 |
是否可以瘜肉切除或切片 |
聯安可以
|
聯安可以 |
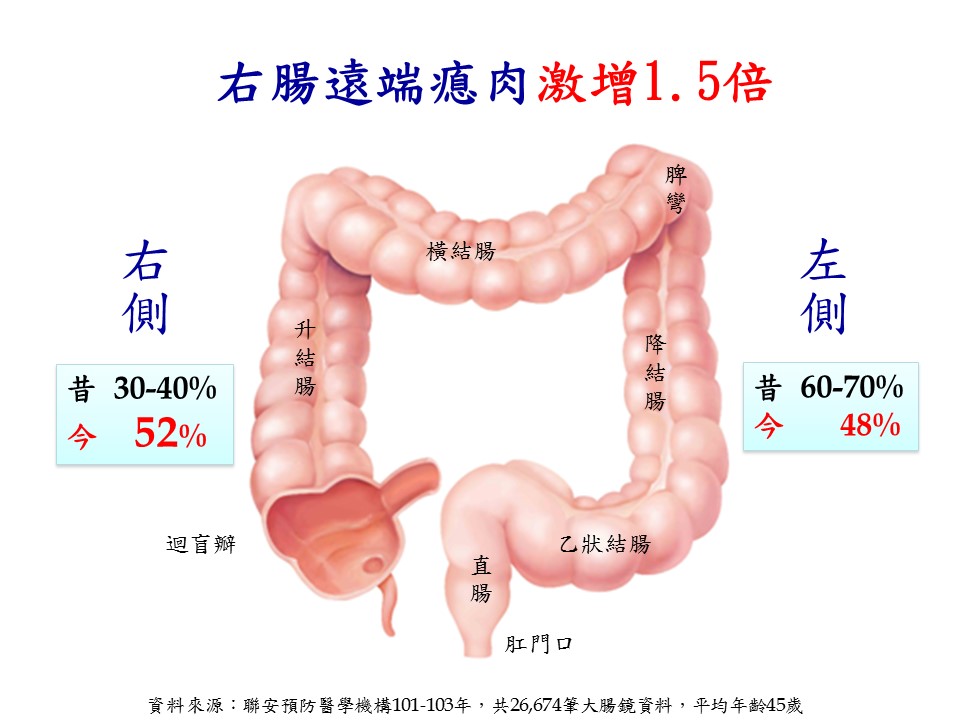
根據聯安101~103年共26,674筆大腸鏡數據結果,屬於身體右側橫結腸、升結腸至迴盲瓣的「瘜肉罹患率」從以往認知的30%攀升至52%,激增1.5倍。顯示若只做乙狀結腸鏡,已不能滿足腸癌篩檢的完整意義,建議應做全大腸鏡檢查始能防範腸癌發生。
Q3:大腸鏡檢查一定需要無痛麻醉? 是否會有相關風險?
每個人的腸道彎曲程度不同,大腸鏡檢查又屬侵入性檢查,考量受檢者檢查時內心的恐懼感、醫師檢查或處置時的安全性等考量,仍建議做大腸鏡時採取「無痛麻醉」方式進行。
聯安無痛大腸鏡讓受檢者如同進入睡眠狀態般完成檢查,約歷時20-30分鐘即可完成。在執行無痛大腸鏡前,會由聯安麻醉科主任-毛志傑醫師領軍的專業麻醉團隊針對受檢者進行「無痛麻醉-檢前評估」,詳細瞭解包括靜止心電圖、胸部X光、血壓、既往病史、服用藥物、保健食品以及是否有上呼吸道感染等狀況,為受檢者安全把關。而聯安腸鏡服務滿意度高達99%,受檢者們幾乎無暈吐等不適現象。
聯安診所鄭乃源院長提醒,大腸癌是可透過事前檢查,發現並處理癌化前的腸瘜肉,而中斷癌症發生的可能,因此千萬別因害怕或對無痛大腸鏡檢查有誤解,而未做檢查。定期健康檢查是預防醫學最重要的基礎,才能及早發現問題、提早治療。
全文連結請點此